VIÊM DA: MỤN TRỨNG CÁ (Phần II)
Laser 532nm
Laser potassium titanyl phosphate (KTP) 532nm nhắm tới các chất mang màu oxyhemoglobin và melanin, do đó, nó thường được sử dụng để điều trị các tổn thương mạch máu nông như giãn mạch vùng mặt và các tổn thương sắc tố bề mặt. Cơ chế hoạt động của laser này trên mụn trứng cá có thể là thông qua sự kích hoạt các porphyrin, tuy nhiên, laser KTP có thể cũng gây thương tổn nhiệt nhẹ ở các tuyến bã nhờn và làm biến đổi hệ mạch tuyến bã nhờn. Bowes và cộng sự đã nghiên cứu laser KTP 532nm trong một thử nghiệm ngẫu nhiên – phân tách mặt trên 11 bệnh nhân có mụn trứng cá nhẹ đến vừa. Điều trị 2 lần/ tuần trong khoảng 2 tuần (tổng cộng 4 lần điều trị) sử dụng mật độ năng lượng 7-9J/cm2, kích thước điểm 4mm và thời gian xung 20ms. Điểm số Michaelsson để đánh giá tổn thương mụn trứng cá trung bình ở phía mặt điều trị với laser giảm 33,9% và 35,9% tương ứng ở lần thăm khám tuần thứ nhất và tháng thứ nhất khi so sánh với kết quả không thay đổi và tăng 11,8% ở phía mặt không điều trị. Hai bệnh nhân xuất hiện phồng rộp và bong tróc ở rãnh mũi có thể lành được. Baugh và Kucaba cũng đã nghiên cứu laser KTP 532nm trong một thử nghiệm ngẫu nhiên – phân tách mặt với 26 bệnh nhân có mụn trứng cá vừa. Mỗi bệnh nhân được điều trị 2 lần/ tuần trong vòng 2 tuần sử dụng mật độ năng lượng 12J/cm2 với thời gian xung 30-40ms. Một tuần sau điều có sự giảm điểm số Michaelsson đánh giá mức độ trầm trọng của mụn trứng cá 34,9% và 4 tuần sau điều trị có sự giảm điểm số Michaelsson 20,7%. Ở tuần thứ 4 thăm khám theo dõi, tất cả các bệnh nhân đều biểu lộ sự hài lòng ít nhất 50% trong các kết quả điều trị và không thấy có phản ứng phụ nào.
Laser nhuộm xung
Các laser nhuộm xung (PDL) cũng được cho là hoạt động thông qua sự kích hoạt porphyrin nội sinh bằng ánh sáng. Tuy nhiên, nó có thể có các cơ chế bổ sung như thay đổi hệ vi mạch tuyến bã nhờn mà có thể gây tổn thương nhẹ các tuyến bã nhờn, và có các hoạt tính kháng viêm. PDL đã được nghiên cứu trên tình trạng mụn trứng cá sử dụng mật độ năng lượng thấp, các cài đặt không gây xuất huyết. Seaton và cộng sự đã báo cáo trên 41 người lớn có mụn trứng cá nhẹ đến vừa được lựa chọn ngẫu nhiên để điều trị với PDL hoặc làm nhóm đối chứng. Các bệnh nhân được điều trị với PDL 585nm ở đường kính điểm 5mm và thời gian xung 350μs, được phân bố ngẫu nhiên nhận điều trị 1,5J/cm2 trên một bên mặt và 3,0J/cm2 trên phía còn lại. 12 tuần sau lần điều trị duy nhất có sự cải thiện đáng kể điểm số Leeds: từ 3,8 giảm 1,9 so với 3,6 giảm 3,5 trong nhóm đối chứng. Tổng số thương tổn viêm được quan sát thấy giảm 49% so với 10% ở nhóm đối chứng, với những cải thiện nhanh nhất được thấy trong suốt 4 tuần đầu của điều trị. Điều trị này được dung nạp tốt, đau và ban xuất huyết thoáng qua là các phản ứng phụ thường thấy nhất. Trái ngược với những kết quả đầy triển vọng này, Orringer và cộng sự cũng đã báo cáo kinh nghiệm của họ khi sử dụng PDL cho điều trị mụn trứng cá. Họ thực hiện một thử nghiệm ngẫu nhiên, có kiểm soát, phân tách mặt. Những bệnh nhân được lựa chọn ngẫu nhiên để nhận điều trị laser 1 lần hoặc 2 lần điều trị laser khi mới bắt đầu và 2 tuần sau đó. Thiết bị PDL không gây xuất huyết đã được sử dụng với mật độ năng lượng 3J/cm2, kích thước điểm 7mm và thời gian xung 350μs. Sau 12 tuần, không có sự khác biệt có ý nghĩa giữa nhóm được điều trị laser và nhóm đối chứng trên tổng số các thương tổn hay điểm số Leeds đánh giá mụn trứng cá. Các điều trị được dung nạp tốt, với các phản ứng bất lợi là tăng sắc tố sau viêm ở những bệnh nhân có da loại IV và xuất huyết nhẹ.
CÁC LIỆU PHÁP ÁNH SÁNG NHẮM TỚI CÁC TUYẾN BÃ NHỜN
Tuyến bã nhờn đóng một vai trò quan trọng trong cơ chế bệnh sinh của mụn chứng cá, nên đây được xem là một mục tiêu cho liệu pháp điều trị mụn bằng ánh sáng. Bã nhờn cung cấp dinh dưỡng cho P.acnes và những người bị mụn thường sản sinh nhiều bã nhờn hơn những người không có mụn. Các liệu pháp ánh sáng nhắm đến các tuyến bã nhờn đòi hỏi phải xâm nhập sâu do các tuyến bã nhờn nằm ở các độ sâu khác nhau trong lớp trung bì (khoảng 0,2-1mm). Sự thâm nhập sâu đạt được bằng các bước sóng hồng ngoại dài, lấy nước làm mục tiêu. Những bước sóng hồng ngoại này có thể tạo ra vùng tổn thương chọn lọc ở giữa lớp trung bì, gây phá hủy các tuyến bã nhờn trong khi vẫn duy trì lớp biểu bì lành lặn. Sự đau do điều trị thường xuất hiện khi sử dụng các laser hồng ngoại và có thể trầm trọng hơn khiến cho việc sử dụng các liệu pháp này bị hạn chế.
Laser diod 1450nm
Laser diod 1450nm đã được chứng minh là gây phá hủy biểu mô ống và tế bào bã nhờn của các tuyến bã nhờn, và dường như có hiệu quả trong điều trị mụn trứng cá. Jih và cộng sự đã thực hiện một thử nghiệm phân tách mặt trên 20 bệnh nhân có mụn trứng cá, sử dụng laser diod 1450nm, mật độ năng lượng ngẫu nhiên 14J/cm2 (kích thước điểm 6mm và làm mát động ở 40ms) hoặc 16J/cm2 (kích thước điểm 6mm và làm mát động ở 45ms). Các bệnh nhân được gây tê tại chỗ và nhận 3 lần điều trị cách khoảng 3-4 tuần. Sau 3 lần điều trị, có sự giảm 75,1% (14J/cm2 phía điều trị) và 70,6% (16J/cm2 phía điều trị) tổng số thương tổn viêm, duy trì đến 12 tháng. Các bệnh nhân dung nạp tốt với điều trị, với điểm số đau là 4,4-5,5 (trên thang điểm 1-10) và không có điều trị nào phải dừng do đau. Các tác dụng bất lợi chỉ giới hạn ở ban đỏ và phù tại vùng điều trị. Wang và cộng sự đã nghiên cứu sử dụng laser diod 1450nm trên 20 bệnh nhân có mụn trứng các viêm đang hoạt động. Họ thực hiện thử nghiệm ngẫu nhiên – phân tách mặt với điều trị laser đơn độc so với điều trị laser kết hợp siêu mài mòn. Lidocain 5% bôi được sử dụng trên toàn bộ mặt, sau đó được điều trị với tia laser 1450nm sử dụng các thông số sau: mật độ năng lượng 13,5-14 J/cm2, kích thước điểm 6mm, phun DCD 30-40ms. Một bên mặt được điều trị với siêu mài mòn. Các bệnh nhân nhận 4 lần điều trị cách nhau 3 tuần và được đánh giá ở tuần 6 và 12 sau lần điều trị cuối cùng. Điều trị laser diod đơn độc làm giảm tổng số tổn thương mụn là 52,8% trong 6 tuần và 54,4% trong 12 tuần. Điều trị laser diod kết hợp với siêu mài mòn làm giảm tổng số 53,5% trong 6 tuần và 61% trong 12 tuần. Không có sự khác biệt có ý nghĩa thống kê giữa 2 phương pháp điều trị. Các phản ứng phụ nhìn chung chỉ nhẹ và thoáng qua, tuy nhiên, sự khó chịu trong suốt giai đoạn điều trị thường phổ biến, với số điểm đau là 5,2 trên thang điểm 1-10.
Laser 1,320-nm Neodymium:Yttrium Aluminum Garnet
Orringer và cộng sự đã thực hiện một cuộc thử nghiệm ngẫu nhiên – phân tách vùng mặt sử dụng laser 1,320-nm neodymium:yttrium aluminum garnet trên 46 bệnh nhân có mụn trứng cá. Các bệnh nhân nhận 3 lần điều trị cách khoảng 3 tuần sử dụng kích thước điểm 10mm với 2 đường truyền, chế độ làm mát ban đầu sử dụng thời gian phun 30ms và chế độ làm mát sau đó sử dụng thời gian phun 30ms. Mật độ năng lượng được điều chỉnh để duy trì nhiệt độ biểu bì tối đa trong vùng 40-450C. Các bệnh nhân được đánh giá vào 7 và 14 tuần sau điều trị. Sự giảm đáng kể tổng số mụn đã được quan sát ở tuần thứ 7 nhưng không nhận thấy ở tuần thứ 14 và không có những thay đổi đáng kể về số lượng các loại tổn thương khác hoặc điểm số đánh giá mụn trứng cá Leeds.
Laser 1,540-nm erbium:thủy tinh
Laser 1,540-nm erbium:thủy tinh là một laser hồng ngoại khác tạo ra bước sóng thâm nhập sâu, do đó nó có thể nhắm tới các tuyến bã nhờn và trung bì xung quanh. Ưu điểm tiềm năng của laser 1,540-nm erbium:thủy tinh dường như là tương đối ít gây khó chịu cho bệnh nhân so với các laser hồng ngoại khác. Bogle và cộng sự đã báo cáo về việc điều trị 15 bệnh nhân có mụn trứng cá vừa đến nặng sử dụng laser 1,540-nm erbium:thủy tinh. Các bệnh nhân nhận 4 lần điều trị cách nhau 2 tuần sử dụng kích thước điểm 4mm, thời gian xung 3,3ms, 500ms giữa các xung và làm mát tiếp xúc ở 50C. Các tổn thương hoạt động được điều trị với 6 xung ở 10J/cm2 và mặt còn lại được điều trị với đường truyền đơn sử dụng 4 xung ở 10J/cm2. Không cần gây tê và 6 tháng sau điều trị đã có sự cải thiện 78% trong điểm số trung bình sử dụng thang điểm Burton. Các bệnh nhân dung nạp tốt với điều trị, không có các tác dụng phụ đáng kể.
LIỆU PHÁP QUANG ĐỘNG
Liệu pháp quang động (PDT) nhằm mục đích nâng cao hiệu quả vừa phải được quan sát với một số liệu pháp trị mụn bằng ánh sáng. Việc sử dụng các chất nhạy cảm quang ngoại sinh để tối đa hóa việc sản xuất oxy đơn và đem lại hiệu quả tiêu diệt P.acne hơn so với các phương pháp điều trị chỉ dựa trên sự hấp thu ánh sáng bằng các porphyrin nội sinh. Các chất nhạy cảm quang ngoại sinh được hấp thu ưu tiên bởi các đơn vị nang lông tuyến nhờn và do đó, PDT có thể làm tổn thương tuyến bã nhờn đồng thời tiêu diệt P.acnes mà vẫn giảm thiểu tổn thương lớp biểu bì.
Chất nhạy cảm quang
PDT đối với điều trị mụn trứng cá chủ yếu liên quan đến việc sử dụng 5-aminolaevulinic (ALA) và methyl aminolaevulinate (m-ALA) bôi. m-ALA là một ester đã được methyl hóa của ALA, sau đó được thủy phân thành ALA. ALA được chuyển hóa bằng con đường tổng hợp heme để tạo ra protoporphyrin IX (PpIX) – là chất nhạy cảm quang tiềm năng. Khi được kích hoạt bằng nguồn ánh sáng thích hợp, PplX sản sinh ra oxy và các gốc tự do làm phá hủy các đơn vị nang lông-tuyến bã và tiêu diệt P.acnes. Chất nhạy cảm quang, ALA và m-ALA có sự hấp thu và sự hoạt hóa bằng ánh sáng ở bước sóng trong vùng 650-850nm. ALA và m-ALA có sẵn trên thị trường ở nồng độ tương ứng 20% và 16%. Cả hai chất này thường được sử dụng với thời gian tiếp xúc 3-4 giờ trước khi tiếp xúc ánh sáng đối với một số chỉ định, tuy nhiên, trong điều trị mụn trứng cá, thời gian thường chỉ là 15-90 phút, điều này có thể dẫn đến các tác dụng phụ nhẹ như đau, bong tróc và ban đỏ. Mặc dù ALA xâm nhập vào lớp biểu bì với tốc độ chậm hơn m-ALA nhưng độ sâu thâm nhập cuối cùng dường như tương đương nhau. m-ALA có thể ít gây ra các tác dụng phụ nghiêm trọng so với ALA. Wiegel và Wulf so sánh m-ALA và ALA trong một nghiên cứu phân tách vùng mặt sử dụng nguồn ánh sáng đỏ trên 15 bệnh nhân. Không có sự khác biệt đáng kể trong việc cải thiện tình trạng mụn hoặc thang điểm đau tối đa trong quá trình chiếu sáng giữa hai bên mặt. Tuy nhiên, nhận thấy có đỏ da, phù nề và hình thành mụn mủ ở phía điều trị ALA.
Nguồn sáng
Nhiều nguồn sáng khác nhau được sử dụng trong PDT, bao gồm ánh sáng dải rộng, IPL và các laser. Bước sóng tối ưu cho PDT vẫn chưa được biết rõ. PDT ánh sáng xanh dường như không hiệu quả hơn so với ánh sáng xanh đơn độc, có lẽ là do độ sâu thâm nhập nông ở những bước sóng này. Các nguồn ánh sáng vàng/ đỏ dường như đạt được sự cân bằng về độ sâu thâm nhập tốt nhất mà cũng đảm bảo đủ năng lượng để hoạt hóa bằng ánh sáng. Tuy nhiên, ở thời điểm hiện tại, nguồn ánh sáng tối ưu và các thông số điều trị để cải thiện mụn tối đa vẫn chưa xác định được.
Hiệu quả lâm sàng
Rõ ràng là PDT có thể cải thiện mụn trứng cá cho nhiều bệnh nhân, ít nhất là trong thời gian ngắn. Hầu hết các nghiên cứu của PDT đối với mụn trứng cá đều báo cáo mức độ cải thiện 50-90% trong tổng số tổng thương viêm và thang điểm đánh giá mức độ nghiêm trọng của mụn ở 8-12 tuần sau điều trị. Yeung và cộng sự đã báo cáo trên 30 bệnh nhân người Trung Quốc tham gia vào một nghiên cứu phân tách vùng mặt so sánh m-ALA kết hợp IPL (530-750nm) với IPL đơn độc hoặc đối chứng. Các bệnh nhân đã sử dụng gel adapalen 0,1% bôi cả 2 bên mặt vào ban đêm trong suốt thời gian điều trị. Họ trải qua 4 lần điều trị ánh sáng, được thực hiện cách nhau 3 tuần. Mặc dù có sự giảm đáng kể số lượng mụn trong nhóm điều trị m-ALA/IPL và IPL đơn độc nhưng chỉ nhóm kiểm soát sử dụng adapalen 0,1% cho thấy sự giảm đáng kể trên số lượng tổn thương viêm. Theo kinh nghiệm của các nhà nghiên cứu nhận thấy những bệnh nhân điều trị bằng PDL có sự cải thiện khá khiêm tốn so với các phương pháp truyền thống. Tuy nhiên, có vẻ như một tập hợp con của những bệnh nhân mụn trứng cá đáp ứng tốt với PDT, đặc biệt đối với các tổn thương viêm. PDT nhìn chung có hiệu quả hơn nhiều liệu pháp ánh sáng khác nhưng ở thời điểm hiện tại đây vẫn không thể xem là phương pháp điều trị hàng đầu. PDT được sử dụng tốt nhất nếu các điều trị truyền thống thất bại hoặc được chống chỉ định, hoặc nếu sự tuân thủ của bệnh nhân với điều trị y khoa gặp khó khăn. Trong một số trường hợp, PDT có thể được sử dụng kết hợp với phác đồ thuốc trị mụn truyền thống với các kết quả tốt.
Bảng so sánh đặc điểm của acid 5-aminolaevulinic và methyl aminolaevulinate
| Acid 5-aminolaevulinic | Methyl aminolaevulinate | |
| Tốc độ thâm nhập | Chậm hơn | Nhanh hơn |
| Độ sâu thâm nhập | Tương đương | Tương đương |
| Hấp thu các đơn vị nang lông-tuyến nhờn | Ít chuyên biệt hơn | Chuyên biệt hơn |
| Sản xuất PpIX | Nhiều hơn | Ít hơn |
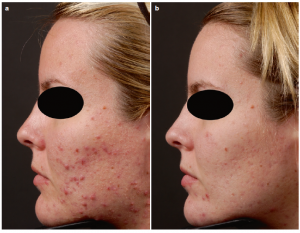
Hình ảnh lâm sàng cho thấy đáp ứng tốt với acid aminolaevulinic (ALA), (a) mụn trứng các viêm vừa đến nặng trước PDL, (b) giảm đáng kể các tổn thương viêm sau 3 lần điều trị với ALA 20% bôi và laser nhuộm xung 595nm.
Các tác dụng phụ
Tác dung phụ khá phổ biến với PDT gồm có đỏ da, phù nề, bong tróc, khởi phát các dạng mụn và tăng sắc tố sau viêm. Đau do điều trị cũng rất phổ biến và có thể làm giới hạn lợi ích của PDT. Đau do PDT được cho là do bởi các gốc oxy đơn kích thích các dây thần kinh da và gây ra cảm giác ngứa hoặc nóng đặc trưng. Đau do điều trị có thể được giảm bằng cách làm mát da trong suốt quá trình điều trị, sử dụng thời gian tiếp xúc với các chất nhạy quang ngắn hơn, và có thể sử dụng mật độ năng lượng thấp hoặc tỷ lệ mật độ năng lượng thấp (mW/cm2). Ngoài ra, ALA dường như có liên quan đến đau nhiều hơn và tác dụng phụ đáng kể hơn m-ALA.




